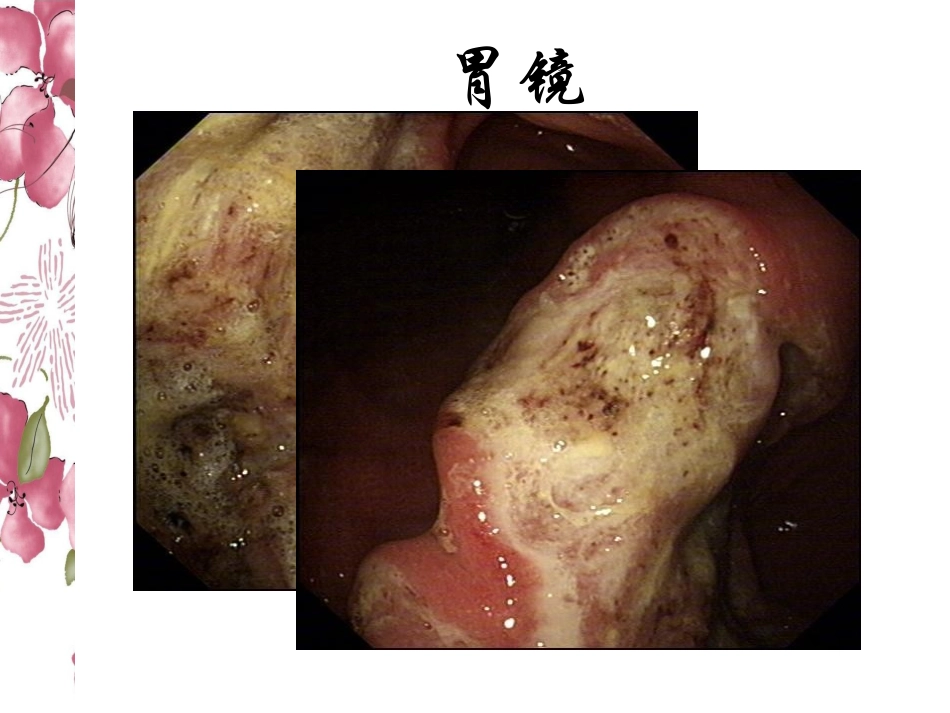
腹组病例汇报2012-6-12MedicalHistory•Male,51yearsold,rapidemaciationfortwomonths,Epigastricdiscomfort胃镜腹部强化CT淋巴瘤•淋巴瘤(lymphoma):起源于淋巴结和淋巴组织,其发生大多与免疫应答过程中淋巴细胞增殖分化产生的某种免疫细胞恶变有关,是免疫系统的恶性肿瘤•按组织病理学改变,分为霍奇金淋巴瘤(Hodgkinlymphoma,HL)和非霍奇金淋巴瘤(nonHodgkinlymphoma,NHL)HL与NHL的不同HLNHL发病年龄青年多见随年龄增长,发病增多原发部位一个或一组淋巴结随机和不确定性(约2/3原发于淋巴结,1/3原发于结外器官)扩散类型邻近淋巴结转移不连续性,有远处扩散和结外侵犯的倾向组织学分类较简单非常复杂RS细胞含有无临床表现首发症状主要为无痛性颈部或锁骨上淋巴结进行性肿大,发热、盗汗、瘙痒及消瘦...