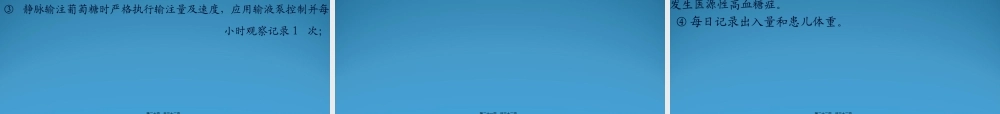
新生儿低血糖新生儿低血糖新生儿科陈昀第一页,共三十二页。一、概述一、概述(ɡàishù)(ɡàishù)新生儿低血糖症是新生儿期常见病、多发生于早产儿、足月小样儿、糖尿病母亲婴儿及新生儿缺氧窒息、硬肿症、感染败血症等。葡萄糖是人体能量代谢的重要物质,尤其是脑组织的唯一能源(néngyuán)。新生儿脑组织中的葡萄糖储备量极少,但新生儿大脑发育很快,需要消耗大量的葡萄糖,如果来源不足或生成障碍,就容易导致低血糖。第二页,共三十二页。如果低血糖持续时间一长,就有可能造成脑组织细胞变性损伤,对新生儿的日后神经系统发育构成不利影响。新生儿低血糖造成的后果严重,轻者智力发育迟缓,重者可出现智力低下、白痴,甚至发生脑性瘫痪等疾病。血糖浓度越低,脑损伤程度(chéngdù)越重。因此,预防新生儿低血糖是一个不可忽视的问题。第三页,共三十二页。二、病因二、病因(bìngyīn)(bìngyīn)和发病机制和发病机制::第四页,共三十二页。1、葡萄糖产生(chǎnshēng)过少和需要增加:见于出生时窒息、饥饿、新生儿败血症、缺氧、寒冷损伤、先天性心脏病、小于胎龄儿和先天性内分泌紊乱、代谢缺陷病等。与下列因素有关:①肝糖原,脂肪、蛋白储存少,糖异生途径中酶活力低,如小于胎龄儿;第五页,共三十二页。②热卡摄入不足,代谢率高,糖的需要量增加,糖异生作用缺陷,如败血症、寒冷损伤(sǔnshāng)、先天性心脏病等;③无氧代谢耗氧量高,加之去甲肾上腺素释放使糖耗用增加;④胰高糖素缺乏,先天性垂体功能不全、皮质醇缺乏、糖原累积病、先天性氨基酸和脂肪代谢缺陷等,常出现持续顽固的低血糖。第六页,共三十二页。2、葡萄糖消耗增加(zēngjiā):多见于糖尿病母亲婴儿、RH溶血病、Bechwith综合征、母亲输注葡萄糖、窒息和婴儿胰岛细胞增生症等,均由于高胰岛素血症所致。第七页,共三十二页。三、诊断三、诊断(zhěnduàn)(zhěnduàn)国内目前比较(bǐjiào)一致,全血血糖<2.22mmol/L(40mg/dl)即为低血糖诊断标准。第八页,共三十二页。四、临床表现四、临床表现第九页,共三十二页。新生儿低血糖症状(zhèngzhuàng)不典型或无症状(zhèngzhuàng),以无症状(zhèngzhuàng)多见,少数出现症状(zhèngzhuàng),有症状(zhèngzhuàng)亦为非特异性,表现为:第十页,共三十二页。1.症状(zhèngzhuàng)多发生在生后数小时至一周内,表现为反应差或烦躁,喂养困难,哭声异常,肌张力低,激惹、惊厥、呼吸暂...