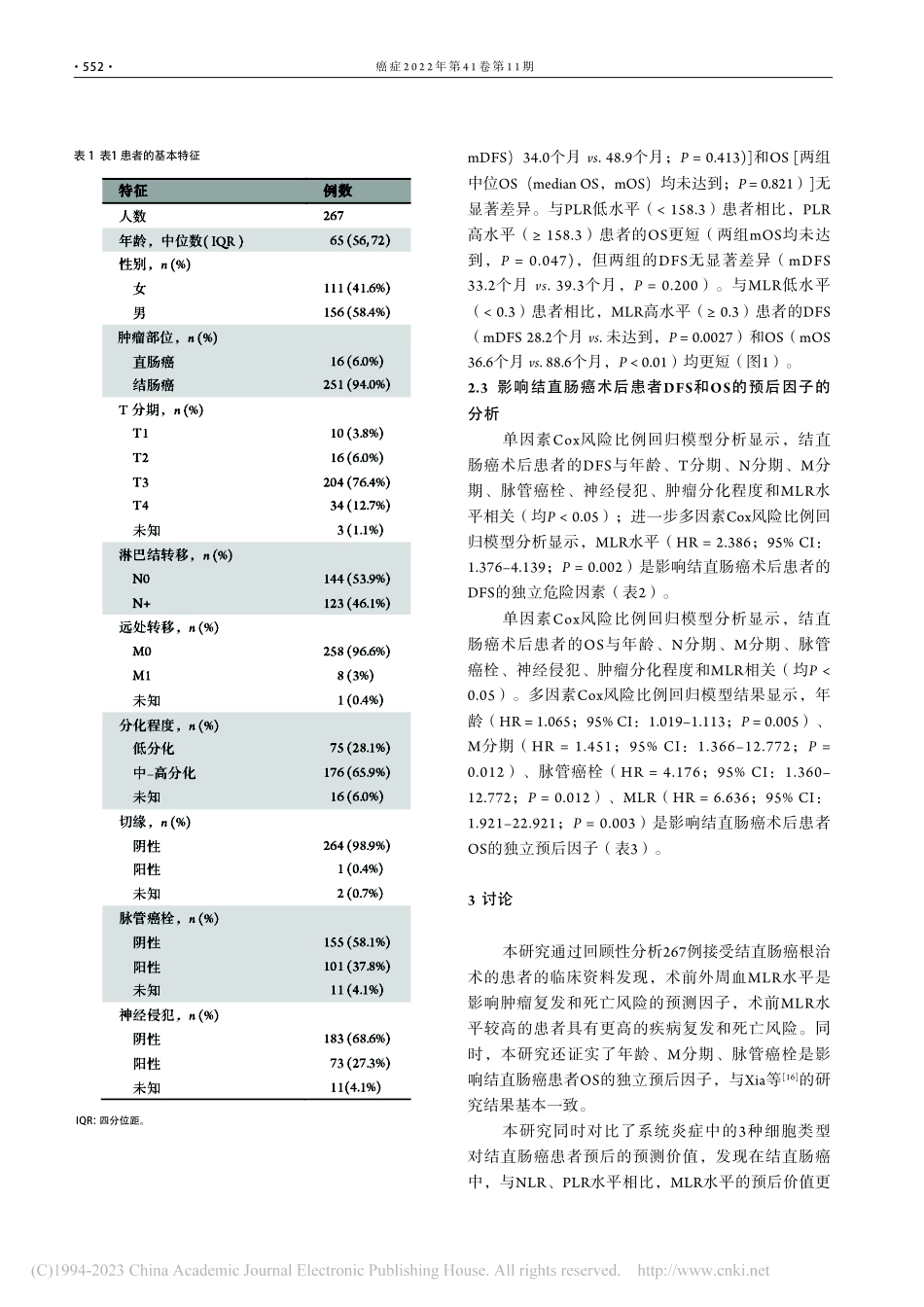
·550·癌症2022年第41卷第11期*通讯作者:程颖,chengyin82@163.com;钱军,jun_qian@njucm.edu.cn#翟晓雪和郑侠对本文贡献相同1南京中医药大学附属医院肿瘤科,南京210029,江苏,中国;2江苏省中医药防治肿瘤协同创新中心,南京210023,江苏,中国NLR、PLR和MLR水平对结直肠癌术后患者预后价值的回顾性研究翟晓雪1,#,郑侠1,2,#,邵杰1,2,程颖1,2,*,钱军1,2,*·原创论著·【摘要】背景与目的结直肠癌是一种高度异质性肿瘤,不同患者结局具有较大差异,给精准治疗带来巨大挑战。本研究旨在探讨外周血中性粒细胞/淋巴细胞比值(neutrophiltolymphocyteratio,NLR)、血小板/淋巴细胞比值(platelettolymphocyteratio,PLR)、单核细胞/淋巴细胞比值(monocytetolymphocyteratio,MLR)对结直肠癌术后患者的预后价值。方法回顾性分析2016年1月至2021年12月在江苏省中医院接受结直肠癌根治术的患者的临床病理学资料。根据患者术前外周血细胞计数计算NLR、PLR和MLR,根据电话随访和病历记录计算患者的无病生存期(disease-freesurvival,DFS)和总生存期(overallsurvival,OS),采用Kaplan-Meier法分别比较不同NLR、PLR、MLR水平患者的DFS和OS的差异。采用Cox风险比例回归模型分析影响患者DFS和OS的预后因素。结果共有267例患者纳入分析,Kaplan-Meier生存曲线显示,NLR高水平和低水平患者的DFS[风险比(hazardratio,HR)=1.19;95%置信区间(confidenceinterval,CI):0.78–1.82;P=0.413)]和OS(HR=1.33;95%CI:0.67–2.64;P=0.821)无显著差异。与PLR低水平患者相比,PLR高水平患者的OS更短(HR=2.25;95%CI:1.06–4.97;P=0.047),但两组患者的DFS无显著差异(HR=1.15;95%CI:0.76–1.74;P=0.200)。与MLR低水平患者相比,MLR高水平患者的DFS(HR=1.97;95%CI:1.29–3.00;P=0.0027)和OS(HR=3.23;95%CI:1.62–6.45;P<0.01)更短。多因素Cox分析结果显示,术前MLR高水平(HR=2.386;95%CI:1.376–4.139;P=0.002)是DFS的独立危险因素;MLR高水平(HR=6.636;95%CI:1.921–22.921;P=0.003)、年龄(HR=1.065;95%CI:1.019–1.113;P=0.005)、M分期(HR=1.451;95%CI:1.366–12.772;P=0.012)和脉管癌栓(HR=4.176;95%CI:1.360–12.772;P=0.012)是OS的独立预后因素。结论外周血MLR水平是结直肠癌根治术后患者疾病复发、死亡风险和生存期的预测因子。【关键词】结直肠癌;单核细胞/淋巴细胞比值(MLR);中性粒细胞...