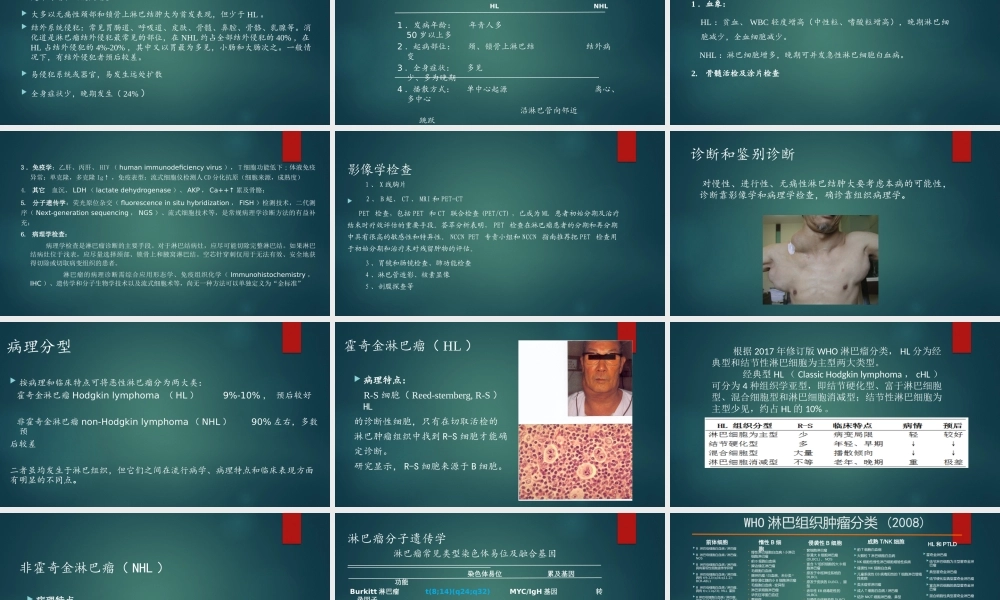
MalignantLymphoma恶性淋巴瘤1.概述2.流行病学3.病因及发病机制4.临床表现5.检查与诊断、分型6.分期7.治疗8.预后淋巴瘤Lymphoma霍奇金淋巴瘤Hodgkinlymphoma.HL非霍奇金淋巴瘤non-Hodgkinlymphoma.NHL淋巴瘤(Lymphoma)起源于淋巴结和(或)结外淋巴组织、由淋巴细胞异常增生而形成的恶性疾病。以实体瘤的形式生长于淋巴组织丰富的组织器官中,最易受累及的部位有淋巴结、扁桃体、脾及骨髓。主要临床表现为无痛性淋巴结肿大,肝脾肿大,全身各组织器官均可受累,伴发热、盗汗、消瘦、乏力、皮肤瘙痒等全身症状。概述可发生在身体的任何部位,临床表现具有多样性,易误诊、漏诊。淋巴瘤是一组高度异质性的疾病,不同亚型的淋巴瘤其临床表现,病理类型,对治疗的反应和预后有很大的差异。统计资料显示:淋巴瘤为我国第8大常见肿瘤,我国每年新发淋巴瘤患者约8.4万人,死亡人数超过4.7万人,目前淋巴瘤以每年5%的速度逐年增多。根据国家癌症中心公布的数据,2014年我国淋巴瘤的确诊发病率为5.94/10万,2015年预计发病率约为6.89/10万。我国淋巴瘤的发病率男性明显多于女性(男女之比为12:1∽),男女性发病率均明显低于欧美及日本。发生于各个年龄阶段,20-40岁多见。以NHL(non-Hodgkinlymphoma)占绝大多数;我国华南、华东及北京等较发达地区数十年来一直为我国淋巴瘤高发地区接近新加坡、韩国、日流行病学我国HL(Hodgkinlymphoma)患者的发病率明显低于欧美国家,约占淋巴瘤的8%-11%,而后者占25%。欧美国家HL发病年龄呈双峰:第一个发病高峰年龄在15-30岁的青壮年,第二个峰在55岁以上。中国:城市发病率高于农村,高度恶性比例高、T细胞多。病因和发病机制1、病毒感染:EB病毒—Burkitt淋巴瘤、EBV与慢性炎症相关性弥漫大B细胞淋巴瘤人类T淋巴细胞病毒I型HumanT-celllymphomavirus(HTLV-I)-成人T细胞白血病/淋巴瘤;人类T淋巴细胞病毒II型(HTLV-II)-T细胞皮肤淋巴瘤(蕈样肉芽肿病)。2、细菌感染:幽门螺杆菌(helicobacterpylori,Hp)-胃MALT淋巴瘤(Mucosa-AssociatedLymphoidTissue)3、免疫因素淋巴瘤患者中10%-25%具有免疫缺陷,遗传性或获得性免疫缺陷患者伴发淋巴瘤者较正常人为多。器官移植后长期应用免疫抑制剂而发生恶性肿瘤者中1/3为淋巴瘤。干燥综合征患者淋巴瘤发病数比一般人为高。4、职业与环境因素:放射线、化学药物、苯、除草剂、石棉等,长期服用某些药物如苯妥英钠、去氧麻黄素等可诱发ML(MalignantLymphom...